Tıbbi ve Kozmetik Müdahaleler Sonrası Yara İyileşmesinde Dekspantenol (Prosedür Sonrası Yara İyileşmesi)
Julian Gorski 1, Ehrhardt Proksch 2, Jens Malte Baron 3, Defne Schmid 4, Lei Zhang 4,
1 Bayer Vital GmbH, Building K 56, D-51368 Leverkusen, Almanya
2 Dermatoloji Bölümü, Kiel Üniversitesi, Schittenhelmstrasse 7, D-24105 Kiel, Almanya
3 Dermatoloji ve Allergoloji Bölümü, RWTH Aachen Üniversitesi, Pauwelsstrasse 30, D-52074 Aachen, Almanya
4 Bayer Consumer Care AG, Peter Merian-Strasse 84, CH-4002 Basel, İsviçre
Geliş Tarihi: 8 Haziran 2020 / Revize: 26 Haziran 2020 / Kabul tarihi: 26 Haziran 2020 / Yayınlanma: 29 Haziran 2020

Yeni teknolojilerin mevcudiyeti ile tıbbi ve kozmetik müdahalelere maruz kalan deneklerin sayısı artmaktadır. Yüzeysel/küçük yaralarla sonuçlanan birçok prosedür (örneğin, ablatif fraksiyonel lazer tedavisi), yara iyileşmesinde komplikasyonları ve kötü kozmetik sonuçları önlemek için uygun bakım sonrası bakım gerektirir. İşlem sonrası yara iyileşmesinde topikal dekspantenolün yararlılığına dair yayınlanmış kanıtları ve moleküler düzeyde ilişkili etki mekanizmalarını gözden geçiriyoruz.
Dekspantenol, pantenol, yüzeysel yara, minör yara, yara iyileşmesi, cilt onarımı ve işlem sonrası terimlerini sorgulamak için PubMed ve Embase veritabanlarında bir arama yapıldı. Arama sonuçları klinik araştırmalar ve in vitro çalışmalar olarak kategorize edildi. In vitro ve klinik çalışmalar, topikal olarak uygulanan dekspantenolün yüzeysel ve işlem sonrası yara iyileşmesini desteklediğine dair kanıtlar sağlamıştır. Son bulgular, dekspantenolün iyileşme süreci için kritik olan genleri yukarı regüle ettiğini doğruladı. Gen ekspresyonu verileri, topikal dekspantenolün cilt yaralanmasını takiben hızlı yeniden epitelizasyon ve cilt bariyer fonksiyonunun restorasyonu ile yara iyileşmesini hızlandırdığını gösteren ileriye dönük klinik çalışmalarla kanıtlandığı gibi klinik açıdan önemlidir.
Bu nedenle, topikal dekspantenolün, özellikle yüzeysel cilt hasarından hemen sonra uygulandığında, yüzeysel işlem sonrası yaralar için uygun ve son teknoloji bir tedavi seçeneği olduğu sonucuna varılabilir. Gen ekspresyonu verileri, topikal dekspantenolün cilt yaralanmasını takiben hızlı yeniden epitelizasyon ve cilt bariyer fonksiyonunun restorasyonu ile yara iyileşmesini hızlandırdığını gösteren ileriye dönük klinik çalışmalarla kanıtlandığı gibi klinik açıdan önemlidir. Bu nedenle, topikal dekspantenolün, özellikle yüzeysel cilt hasarından hemen sonra uygulandığında, yüzeysel işlem sonrası yaralar için uygun ve son teknoloji bir tedavi seçeneği olduğu sonucuna varılabilir.
Gen ekspresyonu verileri, topikal dekspantenolün cilt yaralanmasını takiben hızlı yeniden epitelizasyon ve cilt bariyer fonksiyonunun restorasyonu ile yara iyileşmesini hızlandırdığını gösteren ileriye dönük klinik çalışmalarla kanıtlandığı gibi klinik açıdan önemlidir. Bu nedenle, topikal dekspantenolün, özellikle yüzeysel cilt hasarından hemen sonra uygulandığında, yüzeysel işlem sonrası yaralar için uygun ve son teknoloji bir tedavi seçeneği olduğu sonucuna varılabilir.
1. Giriş
Ablatif lazer tedavisi, dermabrazyon, mikroiğneleme veya dövme gibi birçok tıbbi ve kozmetik müdahale yüzeysel/küçük yaralarla sonuçlanır; bu, epidermisin bütünlüğünü etkiler ve hasarlı derinin düzgün bir iyileşme sürecini sağlamak için işlem sonrası yara bakımı gerektirir [ 1 , 2 , 3 ]. Yara iyileşmesinin üç aşamasını da (iltihaplanma, çoğalma ve yeniden şekillenme) destekleyen topikal bileşiklerin özellikle küçük ve yüzeysel yaraların tedavisi için yararlı olduğu düşünülmektedir [ 4 ]. Son zamanlarda, dekspantenolün üç yara iyileşme fazının tamamında aktivite sergilediği öne sürülmüştür [ 4 ].
Dexpanthenol cilde topikal olarak uygulandığında iyi emilir ve hızla pantotenik aside dönüştürülür [ 5 , 6 , 7 ]. Sonuncusu bir koenzim A bileşenidir ve epitelin fizyolojik işlevi için gereklidir [ 8 , 9 ]. Dexpanthenol, epidermal farklılaşmayı artırarak cilt yenilenmesini destekler ve yara iyileşmesini kolaylaştırır [ 9 , 10 , 11 ]; ayrıca biyofilm oluşumunun önlenmesinde aktivite gösterdi ve anti-inflamatuar etkilere sahiptir [ 12 , 13 ]. Ayrıca dekspantenol, nemlendirici ve cilt bariyeri arttırıcı görevi görür [ 14 , 15 ,16 , 17 ].
Kuru cilt koşullarında, su içeriğini artırarak ve stratum corneum lipid lamellerinin ve proteinlerinin moleküler hareketliliğini faydalı bir şekilde etkileyerek azalan hidrasyonu telafi eder [ 9 , 11 , 18 ]. Bu özellikler dermatolojik alanda yaygın olarak kullanılan çeşitli topikal dekspantenol içeren galenik formülasyonların geliştirilmesini tetiklemiştir. Küçük ve yüzeysel yaraların tedavisi için topikal dekspantenol de tavsiye edilmiştir [ 9 ].
Bu yazıda, işlem sonrası yara iyileşmesinde topikal dekspantenolün yararlılığını ve moleküler düzeyde ilişkili etki mekanizmalarını gözden geçiriyoruz.
2. Literatür Arama
PubMed ve Embase veritabanlarında sistematik bir literatür taraması yapıldı. Aşağıdaki terimlerin çeşitli kombinasyonları sorgulanmıştır: dekspantenol, pantenol, yüzeysel yara, küçük yara, yara iyileşmesi, cilt onarımı, işlem sonrası. Ayrıca ilgili yayınlarda atıf yapılan referanslar takip edilmiştir. Bu derlemeye yönelik makaleler, klinik araştırmalar (in vivo veriler) ve in vitro çalışmalarla sınırlandırılmıştır. Bu makaleye dahil edilmek için herhangi bir tarih veya dil kriteri yoktu. Toplamda, arama 33 yayın tespit etti. Bunlardan 8 makale, tıbbi ve kozmetik müdahalelerden sonra yara iyileşmesinde topikal dekspantenolün yararlılığını değerlendirmek için uygundu. Makale reddinin en sık nedenleri, hayvanları içeren çalışmalar ve dekspantenol kombinasyon ürünlerini araştıran denemelerdi.
3. Yara Türleri ve Onarım Süreci
3.1. yaralar
Yaralar akut veya kronik olarak sınıflandırılabilir. Kronik yaralar sıklıkla altta yatan hastalıkları (örneğin diyabet veya maligniteler) olan hastalarda ortaya çıkar, iyileşmesi zordur ve özel yara yönetimine ihtiyaç duyar [ 19 ]. Akut yaralara en sık mekanik yaralanmalar neden olur, ancak yanıklar veya kimyasal zararlardan da kaynaklanabilir [ 19 ]. Bu tür yaranın tedavisi bireysel olarak gerçekleştirilir ve yaranın yeri ve özelliklerine göre değişir [ 20 , 21 ]].
Akut yaralar, kısmi kalınlıkta yaralar olarak adlandırılan dermisin daha derin yapılarını (kan damarları, ter bezleri ve/veya saç folikülleri dahil) içerebilir. Tam kat yaralarda, deri altı yağ veya daha derin dokular ek olarak hasar görür [ 19 , 22 ]. Derinin yüzeysel yaralarında (örneğin, sıyrıklar veya yüzeysel termal yaralar), epidermis etkilenir [ 19 ]; dermisin yüzeysel kısımları da tutulabilir [ 22 ]. “Küçük yaralar” terimi genellikle küçük kesikler, sıyrıklar, fissürler veya yüzeysel insizyonlar gibi küçük akut kutanöz yaraları tanımlar [ 22 , 23 ]].
Küçük yaralardan kanama meydana gelirse, etkilenen cilt bölgesine baskı uygulanarak veya pansuman veya cilt bantları kullanılarak durdurulabilir. Sıklıkla, denekler yüzeysel/küçük günlük yaraları kendileri tedavi ederler [ 24 ].
Yüzeysel ve küçük yaralar, cildin ablatif lazer tedavisi (ablatif lazer cilt yenileme), dermabrazyon veya dövme prosedürü gibi planlanmış tıbbi veya kozmetik müdahalelerin ardından da ortaya çıkar. Ablatif lazer tedavisi sırasında epidermis ve dermisin parçaları çıkarılırken, ablatif olmayan lazer tedavisi cilt yüzeyini hasarsız bırakır [ 25 , 26 ].
Cilt tedavileri için daha yeni uygulanan bir lazer tekniği fraksiyonel lazerdir. Fraksiyonel lazerler lazer ışığını cilt yüzeyine fraksiyonlar halinde iletir ve ablatif veya ablatif olmayan şekilde çalışır [ 25 , 27 ]]. Ablatif fraksiyonel lazer tedavisini takiben, epidermiste ve yüzeysel dermiste ablasyon bölgeleri (delikler) bulunur ve bu bölgeler sağlam cilt yüzeyi olan alanlarla çevrilidir [ 25 , 28 ]. Tüm bu lazer tedavilerine yanıt olarak, özellikle CO2 lazer ışınımından sonra termal hasara neden olabilecek epidermal ve dermal bölmelerin aşırı ısınması meydana gelebilir [ 25 , 26 , 29 ].
Ablatif lazerlerin kullanımı, yaşlanmış veya güneşten zarar görmüş cildi (örn. aktinik keratoz [ 30 ]) tedavi etmek için etkili bir teknik olarak kurulmuştur . Sık kullanılan lazerler CO2 ve erbiyum katkılı itriyum alüminyum garnet (Er:YAG) lazerlerdir [ 26 ] . Ablatif fraksiyonel lazer tedavileri için hem CO 2 hem de Er:YAG lazerler uygulanır, ancak CO 2 lazer genellikle dermatologlar tarafından tercih edilir ve foto-hasarlı cilt tedavisinde tercih edilen yöntem haline gelmiştir [ 2 , 25 , 31 ].
Bir dövme seansı sırasında, dövme iğnesi epidermise tekrar tekrar nüfuz eder ve pigmentleri ve boyaları dermise sokar; genel olarak, cilt yaralanmaları dövme yapan kişinin deneyimine bağlı olarak epidermis ve dermisin üst kısımları ile sınırlıdır [ 32 , 33 , 34 ].
Dövmelerin artan popülaritesine paralel olarak dövme yaptırmak isteyenlerin sayısı da arttı. Dövme silme için lazer tedavisi altın standart haline gelmiştir [ 35 , 36 ]. Lazer seçimi, dövme renklerine ve cilt tipine bağlıdır, ancak Q-anahtarlı YAG lazer, dövme silme için standart lazer tedavisi olarak kabul edilir [ 36 , 37 ]]. Özellikle çok renkli dövmeler için, ablatif fraksiyonel lazer tedavisi (tek başına veya diğer lazer teknikleriyle birlikte) etkili dövme silme için alternatif bir seçenek olabilir [ 25 , 35 ].
Lazer ışığının pigmentler tarafından seçici olarak emilmesi, daha küçük parçaların fagositoz yoluyla deriden uzağa taşınmasına izin veren parçalanmış dövme parçacıkları ile sonuçlanır [ 36 , 38 ]. Lazerlerle dövme silme, yoğun ışık atımlarının yüksek enerjisi nedeniyle tipik olarak tedavi edilen ciltte işlem sonrası açık yaralara neden olur [ 38 ].
3.2. Yara iyileşmesi
Yukarıda bahsedilen tüm yüzeysel veya küçük yaralar, yara izi olmadan yara iyileşmesi veya sadece ince bir yara izi ile iyileşme sağlamak için uygun bakım gerektirir [ 22 , 39 ]. Cilt yaralanmaları doğası gereği önemsiz olsa da, yeniden epitelizasyonu hızlandırmak ve böylece enfeksiyon riskini ve hipertrofik skar oluşumunu en aza indirmek için uygun ve erken yara bakımı tavsiye edilir [ 24 ].
Yaralanma, yeterli hijyen önlemleri ile planlanmış ve kontrollü bir müdahale bağlamında meydana gelmiş olsa bile, topikal işlem sonrası yara bakımı gerekliliği vardır; etkili bir işlem sonrası yara iyileşmesinin, mümkün olduğunca tatmin edici bir kozmetik sonuç sağlayan işlem sonrası komplikasyon insidansını azalttığı gösterilmiştir [ 40 , 41 ]].
Rahatsız edilmemiş bir yara iyileşmesi, daha iyi bir kozmetik sonuç ile sonuçlanır. Sonuç olarak, cildin ablatif lazer tedavilerinden sonra uygun bir işlem sonrası topikal yara tedavisi önerilmiştir [ 2 ]. Aynı şekilde dövme işleminin ardından, bakım sonrası bakımın aslında yara bakımı olduğu vurgulanmıştır [ 42 ].
Yetersiz yapılırsa enfeksiyon riski artar ve yara iyileşmesi bozulabilir. Ek olarak, dövme prosedürünün estetik sonucu üzerinde olumsuz bir etkisi olabilir [ 1 ]. Benzer şekilde, lazer teknikleri ile dövme silinecekse, merhem ve koruyucu pansuman uygulanması tavsiye edilir [ 35 ].
Yara iyileşmesi dinamik bir süreçtir ve vücudun yaralanmaya tepkisini temsil eder [ 43 , 44 , 45 ]. Küçük yaralanmalardan sonra yara iyileşmesinin amacı, ideal olarak yaralanma öncesi deriden ayırt edilemeyen bir görünüm ve işlevsellik ile cilt bütünlüğünü zamanında geri kazandırmaktır [ 4 ].
Akut yüzeysel/minör kutanöz yaralar genellikle üç hafta içinde iyileşir, bunun ardından bariyer işlevi ve normal cilt yapısı tamamen restore edilir, ancak skar oluşumu meydana gelebilir [ 22 , 46 ]. Geleneksel olarak, yara iyileşme süreci üç ardışık aşamaya bölünmüştür: inflamasyon, proliferasyon ve matriks birikimi (yeniden şekillenme) [ 47 , 48 ].]. Yara iyileşmesiyle ilgili farklı adımlar üzerine yapılan son araştırmalar, yara onarımının bu üç aşamasının paralel olarak çalışan çoklu eylemlerle örtüştüğünü göstermektedir [ 4 ].
Epidermal yaraların iyileşme süreci sırasında morfolojik ve moleküler değişiklikleri incelemek için üç boyutlu (3B) bir insan tam kalınlıkta deri modeli geliştirildi [ 3 , 49 , 50 ]. 3D cilt modeli, fonksiyonel bir stratum corneum, bazal tabaka ve bazal membran içeren epidermal ve dermal tabakalardan oluşur [ 3 , 51 ].
Bu in vitro model, karmaşık in vivo koşulları tam olarak taklit edemese de, yüzeysel yaralanmaların neden olduğu histolojik ve moleküler etkilerin anlaşılmasını sağlayabilir [ 3]. 3D cilt modeli aracılığıyla, ablatif fraksiyonel Er : YAG lazer, ablatif fraksiyonel CO2 lazer veya mikroiğnelemenin neden olduğu epidermal yaralanma sonrasında meydana gelen epidermal farklılaşma, inflamasyon ve yeniden şekillenme ile ilgili gen ekspresyonundaki histolojik değişiklikler ve kaymalar tanımlanmıştır. 3 , 50 , 51 ].
Mikroiğnelemeden sonra, COL3A1, COL8A1 ve TIMP3 gibi genler yukarı doğru düzenlenirken proinflamatuar sitokinler aşağı regüle edildi [ 3]. Ablatif fraksiyonel Er:YAG lazer tedavisini takiben, matris metalloproteinazların ve bunların inhibitörlerinin (örn., MMP’ler), kemokinlerin (örn., CXCL1 ve CXCL2) ve sitokinlerin (örn., IL6, IL8 ve IL24) mRNA ekspresyonu artarken, Epidermal farklılaşma belirteçlerinin (örn., keratin ile ilişkili protein 4, filagrin 1 ve filagrin 2) mRNA ekspresyonu azalmıştır [ 51 ].
Bulgular, in vivo çalışmaların yerine bu ortamlarda topikal tedavilerin farmakolojik etkilerinin çalışılmasına izin vermektedir [ 51 ]. 3D cilt modeliyle toplanan veriler, insan derisinden alınan in vivo çalışmalardan alınan verilerle iyi korelasyonlar gösterdi [ 49 , 52 , 53]. Kalsiyum pantotenat içeren ortamda kültürlenen lazerle ışınlanmış insan 3D derisi ve dekspantenol ile tedavi edilen yaralı insan derisi örnekleri, akut ve kronik yaraların epidermal katmanlarında saptanan bir protein olan S100A7’nin (psoriasin) azalmış ekspresyonu gösterdi [ 49 , 53 ].
Yakın zamanda, bir insan tam kalınlıkta 3D keratinize olmayan mukoza membran modeli de oluşturulmuştur [ 54 ]. Mukoza zarının iki katmanını (tabakalı skuamöz epitel ve lamina propria) taklit eder ve topikal ajanların mukoza histolojisi ve gen ekspresyonu üzerindeki etkilerini incelemeye izin verir.
4. Yara İyileşmesinde Dekspantenol
Yara yönetimi, yara iyileşmesinin üç fazını da aynı anda ele almalı ve enfeksiyondan ve serbest radikallerden korunmayı, inflamasyonun modülasyonunu, hücre proliferasyonunun desteklenmesini ve migrasyonun hızlanmasını içermelidir [ 4 ]. Baron et al. yakın zamanda dekspantenolün bu kriterleri karşıladığını (enfeksiyon koruması için hafif bir antiseptiğin eklenmesi gerektiği uyarısı ile) ve böylece üç yara iyileşme fazının tamamında aktivite sergilediğini öne sürdü [ 4 ].
Aslında, dekspantenolün çeşitli in vitro ve in vivo çalışmalarda yara iyileşmesinin farklı adımlarına yardımcı olduğu gösterilmiştir [ 4 , 9 ]. Spesifik olarak, topikal olarak uygulanan dekspantenol içeren formülasyonlar, yüzeysel cildin in vivo modellerinde yara iyileşmesini kolaylaştırdı [ 55 ]., 56 , 57 ] ve meme ucu çatlakları ve yarıkları olan kadınlarda [ 58 , 59 , 60 ] ve küçük günlük yaraların bakımı için yeni gelişmeleri araştıran çalışmalarda referans hazırlık olarak kullanıldı [ 61 ].
4.1. İşlem Sonrası Yara İyileşmesinde Dekspantenolün Rolü—In Vitro Verileri
Marquardt ve meslektaşları, 3D cilt modelini kullanarak dekspantenolün yara iyileşmesi ve gen regülasyonu üzerindeki etkilerini inceledi [ 49 ]. Deri eşdeğerleri sıralı olmayan fraksiyonel ultrapulslu CO2 lazer ile ışınlandı . Daha sonra, yaralı deri eşdeğerleri, üç gün boyunca çeşitli %5 dekspantenol içeren merhemler veya vazelin (vazelin) ile tedavi edildi. Lazerle ışınlanmış tedavi edilmemiş 3D cilt kontrol olarak görev yaptı.
Histolojik, mikrodizi ve kantitatif ters transkripsiyon polimeraz zincir reaksiyonu (qRT-PCR) analizleri farklı zaman noktalarında gerçekleştirilmiştir. Deri yaralarının %5 dekspantenol formülasyonları ile topikal tedavisi, CO2 ile karşılaştırıldığında yara kapanmasını iyileştirdilazerle ışınlanmış tedavi edilmemiş kontrol veya petrol jölesi ile tedavi edilen yaralar. Kültür analizleri, gözlenen olumlu etkinin merhem bazından değil, dekspantenolden kaynaklandığını doğruladı.
Lazerle ışınlanmış cilt eşdeğerlerinin kalsiyum pantotenat içeren ortamda kültürlenmesi, farklı moleküler etkilerle sonuçlandı. Bunlar arasında, yara iyileşmesinin üç fazında etkili olan proinflamatuar bir sitokin olan interlökin (IL)-1α’nın gen ekspresyonları [ 4 ] ve yara iyileşmesinin bir düzenleyicisi olan matris metalloproteinaz 3 (MMP3) vardır [ 62 ].], yukarı regüle edildi. Ayrıca, cilt yaralanmasından üç gün sonra, immünofloresan çalışmaları, kontrole kıyasla kalsiyum pantotenat ile kültürlenmiş lazerle ışınlanmış 3D ciltte yukarı regüle edilmiş bir Ki67 protein ekspresyonu gösterdi.
Sonuçlar kayda değerdir, çünkü tedavi olmaksızın, IL-1α ve MMP3 ekspresyonu, fraksiyonel ultrapulslu CO2 lazer ışınlamasının ardından gerçekte aşağı regüle edilir [ 50 ] . Bir çoğalma belirteci olan Ki67 proteininin yukarı regülasyonu, yapay olarak yaralanmış tek tabakaların (kazıma yaraları) in vitro bir modelini kullanan daha önceki bir çalışmaya uygundur [ 52 ].].
Orada, kalsiyum pantotenat (20 ug/mL) ile inkübe edilen dermal fibroblastlar, tedavi edilmeyen hücrelere kıyasla gelişmiş bir proliferasyon ortaya çıkardı, bu da pantotenatın dermal fibroblastların proliferasyonu üzerinde uyarıcı bir etkisi olduğunu ortaya koydu. Diğerleri arasında, IL-6 ve IL-8’i kodlayan genler, kalsiyum pantotenat tarafından yukarı regüle edildi. Her iki sitokin de insan dermal yaralarının iyileşmesi için önemlidir [ 9 , 63 ].
Başka bir çalışmada, Schmitt ve arkadaşları, sıralı olmayan fraksiyonel ultrapulsed CO2 lazer ile standart lezyonlar uyguladıktan sonra dekspantenolün mukozal yara iyileşmesi üzerindeki moleküler etkilerini araştırdı [ 54 ].]. Bu amaçla, yeni insan tam kalınlıkta 3D keratinize edilmemiş mukoza zarı in vitro modeli kullanıldı. Lazer yaralanmasından hemen sonra modeller, 5 gün boyunca %5 dekspantenol veya plasebo içeren bir merhemle topikal olarak tedavi edildi. Kültür ortamı, dekspantenol veya proliferasyonu arttırdığı bilinen diğer bileşenlerden arındırılmıştır.
Histolojik incelemeler, dekspantenol-merhem ile tedavinin plaseboya kıyasla yara kapanmasını iyileştirdiği sonucuna götürdü. Gen ekspresyonu analizleri, dekspantenolün topikal uygulamasının, CXCL10 geni, müsin protein ailesi genleri ve retinoik asit reseptör yanıt veren protein 1 geni (RARRES1) gibi yara iyileşmesinde rol oynayan çeşitli genlerin >1.5 kat yukarı regülasyonu ile ilişkili olduğunu ortaya çıkardı ( Şekil 1 ).
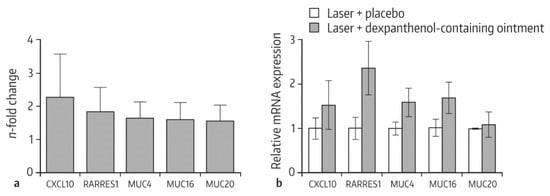
Şekil 1. Plasebo ile tedavi edilen kontrole kıyasla lazer yaralanması ve dekspantenol içeren bir merhemle tedaviden sonra 3D mukoza modellerinde gen ekspresyonu profili. ( a ) 3D mukoz membran modelleri lazer tedavisinden (100 mJ/ cm2 ) 3 gün sonra toplandı ve gen ekspresyonu, Affymetrix® Gene Chip Human Exon 2.0 ST mikrodizisi kullanılarak ölçüldü . 3 deneyin sonuçları havuzlandı. ( b ) Tedaviden sonraki 3. günde seçilen genlerin TaqMan gerçek zamanlı polimeraz zincir reaksiyonu (qRT-PCR) analizi. İki kopya halinde gerçekleştirilen 3 bağımsız deneyin ortalamasının (SEM) standart hatası ile ortalama değerleri gösterilmektedir. Referanstan [ 54 ] S. Karger AG’nin izniyle (www.karger.com/SPP ).
4.2. İşlem Sonrası Yara İyileşmesinde Dekspantenolün Rolü—In Vivo Verileri
Girard et al. %5 dekspantenol içeren bir merhemin işlem sonrası yara iyileştirici etkilerini inceleyen çift kör, birey-içi karşılaştırmalı bir çalışma yürütmüştür [ 64 ]. Toplamda 35 hastaya yanık nedeniyle otolog deri grefti uygulandı. 14 gün boyunca, dekspantenol içeren formülasyon veya araç, meş greft donör bölgelerine (yani, deri greftlerinin çıkarıldığı bölgelere) topikal olarak uygulandı.
Bu yüzeysel yaralar, klinik olarak ve mikro sirkülasyon, sıcaklık ve biyomekanik özelliklerin ölçümleriyle değerlendirildiği gibi, araçla tedavi edilen cilt bölgelerine kıyasla dekspantenol ile tedavi edilen bölgelerde daha hızlı iyileşme eğilimindeydi.
Çalışmanın ikinci haftasında, dekspantenol ile topikal olarak tedavi edilen cilt bölgeleri, araç ile tedavi edilenlere göre daha fazla hidratlandı ( p= 0.05) klinik puanlara dayalıdır. Ayrıca yara iyileşmesine bağlı kaşıntı daha erken düzeldi ( p = 0.06).
Sağlıklı deneklerde yapılan randomize, çift kör bir çalışma, önceden yaralanmış zımba derisi biyopsilerinde dekspantenol tarafından gen ekspresyonunun modülasyonunu araştırdı [ 53 ].]. Her denekte, 4 mm punch biyopsiler ile cilt yaralanarak iki küçük yara açılmıştır. Bir yara, %5 dekspantenol içeren bir merhemle ve bir yara plasebo ile topikal olarak tedavi edildi.
Tedavi başlangıcından 144 saat sonra dekspantenol ve plasebo ile tedavi edilen cilt bölgelerinin sekiz milimetrelik punch biyopsileri alındı. Ardından, dekspantenol ile tedavi edilen yaraların prosedür sonrası gen ekspresyon profilini plasebo ile tedavi edilen yaralarla karşılaştırmak için biyopsi materyali analiz edildi. Dekspantenol ile tedavi edilen örneklerde, yara iyileşmesine dahil olan genlerin yukarı regülasyonu gözlendi (yani, IL-6, IL-1β, CYP1B1, CXCL1, CCL18 ve KAP 4-2).
Heise et al. foto-hasarlı cildin fraksiyonel ablatif CO2 lazer tedavisinden sonra vazelin ile %5 dekspantenol içeren merhemin yara iyileşmesi üzerindeki etkilerini karşılaştırmak için randomize, kontrollü 14 günlük bir in vivo çalışma gerçekleştirdi [ 2]. Toplamda 38 hasta çalışmaya katıldı.
Her hastada lazer tedavisini takiben yara yüzeyi ikiye ayrıldı. Bir kısım dekspantenol içeren merhem ile muamele edildi ve bir kısım 7 gün boyunca petrol jölesi ile muamele edildi. Tedavinin ilk günlerinde, dekspantenolün topikal kullanımı, petrol jölesinden daha hızlı yara iyileşmesi ile ilişkilendirildi.
Spesifik olarak, 1. ve 2. günlerde, dekspantenol içeren merhem ile tedavi edilen lezyonlar, petrol jölesi ile tedavi edilen lezyonlara kıyasla orijinal çapa kıyasla önemli ölçüde daha küçük bir çap gösterdi ( Şekil 2 ). Benzer şekilde, 1, 2 ve 5. günlerde dekspantenol ile topikal olarak tedavi edilen yaralarda yeniden epitelizasyon derecesi önemli ölçüde daha yüksekti ( Şekil 3), kozmetik görünüm için görsel analog skala (VAS) skorları gibi.
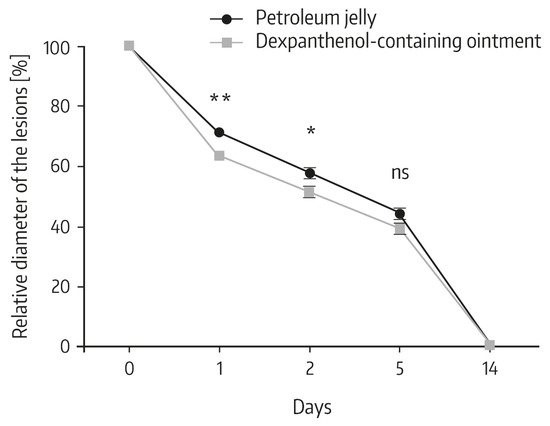
Şekil 2. Çalışma ziyaretleri arasında her bir lezyonun çapının değişimi. 10 noktalı lezyonların çapı lazer tedavisinden hemen sonra belirlendi ve ortalama çap %100 olarak ayarlandı ve standardizasyon için kullanıldı. Veriler, n = 38, * p < 0.05, ** p < 0.01 (Mann–Whitney U testi) ile ortalama ± standart sapmayı gösterir ; ns: önemli değil. Referanstan [ 2 ] Taylor & Francis Group olarak işlem gören Informa UK Limited’in izniyle yeniden basılmıştır ( www.tandfonline.com ).
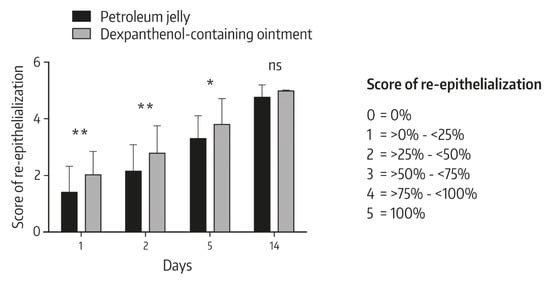
Şekil 3. Çalışma ziyaretleri arasında yara iyileşmesinin görsel değişiklikleri. Yara iyileşme oranları, yeniden epitelizasyon ölçüsüne dayalı olarak görsel olarak değerlendirildi. Veriler, n = 38, * p < 0.05, ** p < 0.01 (Mann–Whitney U testi) ile ortalama ± standart sapmayı gösterir ; ns: önemli değil. Referanstan [ 2 ] Taylor & Francis Group olarak işlem gören Informa UK Limited’in izniyle yeniden basılmıştır ( www.tandfonline.com ).
Başka bir prospektif, araştırmacı-kör, birey-içi karşılaştırma çalışması, karşılaştırılabilir büyüklükte iki yeni dövme yaptırmış olan sağlıklı deneklerde iki %5’lik yağda su formülasyonunun (merhem ve emülsiyon) taze dövmeli cilt üzerindeki etkilerini araştırdı [ 34 ]. Dexpanthenol formülasyonları, dövme seansından 4 saat sonra başlanarak 14 gün boyunca günde 4-8 kez uygulandı.
Birincil sonuç değişkeni, zaman içinde transepidermal su kaybındaki (TEWL) değişiklikti. TEWL’nin azalması, esas olarak stratum corneum’da bulunan cilt bariyeri işlevindeki iyileşmeyi yansıtır [ 65 , 66 ]].
Toplamda 54 deneğe tekrarlanan TEWL ölçümleri yapıldı. Dövme prosedürü, ortalama TEWL’de 7 kat artışa neden oldu (yani, önemli bir bariyer disfonksiyonu). Her iki %5 dekspantenol yağ içinde su formülasyonunun topikal kullanımı, formülasyonlar arasında belirgin farklılıklar olmaksızın çalışma süresi boyunca TEWL’de belirgin bir azalma ile ilişkilendirilmiştir. Tablo 1 ve Şekil 4 merhem sonuçlarını göstermektedir. Her iki formülasyonla da, 14 günlük tedaviden sonra cilt bariyeri fonksiyonunun neredeyse tam bir restorasyonu vardı; bu, tedavi edilmemiş sodyum dodesilsülfat solüsyonu (SDS) ile sorunlu cilt için daha önce bildirilenden 1 hafta önceydi [ 16 ].].
Bu dikkate değerdir çünkü dövme, cilt için tahriş edici bir maddenin (SDS) topikal uygulamasından daha travmatiktir. Tüm deneklerde, karmaşık olmayan bir iyileşme süreci gözlemlendi ve işlem sonrası kozmetik performanslar, çalışma katılımcıları tarafından yüksek oranda derecelendirildi.
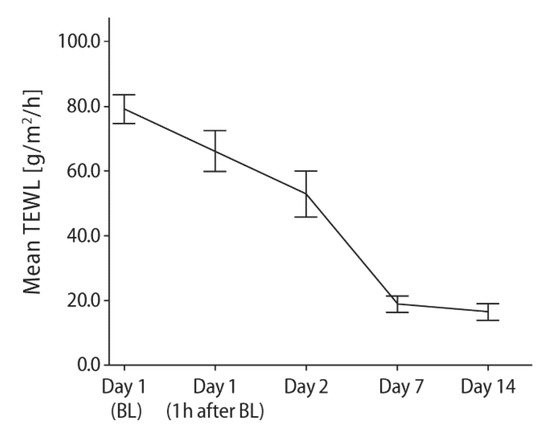
Şekil 4. 14 gün boyunca günde 4-8 kez taze dövmeli cilt üzerine %5 dekspantenol içeren bir merhemin topikal uygulamasını takiben ortalama (±%95 güven aralığı) TEWL. BL = Dövme seansından yaklaşık 4 saat sonra ve tedaviye başlamadan hemen önce temel değerlendirme. TEWL = transepidermal su kaybı. Referanstan [ 34 ] Wounds International’ın ( www.woundsinternational.com ) izniyle.
Tablo 1. 14 gün boyunca günde 4-8 kez taze dövmeli cilde %5 dekspantenol içeren merhem uygulamasını takiben transepidermal su kaybında (TEWL) başlangıca göre ortalama değişiklik*.
4.3. Galenik Kompozisyonun İşlem Sonrası Yara İyileşmesindeki Rolü
Yüzeysel/küçük yaralarla sonuçlanan prosedürler, hızlı yeniden epitelizasyon ve düşük enfeksiyon riski sağlamak için uygun bir bakım sonrası bakım gerektirir [ 1 , 2 ]. Bu ortamda, merhemler sıklıkla kullanılır. Yarayı dış etkilerden (örneğin patojenler veya kirleticiler) koruyan, yaralanan alanı nemli tutan ancak nem tıkanıklığını önleyen ve başarılı bir cilt bariyeri restorasyonunu destekleyen yarı tıkayıcı, nefes alabilen bir film oluştururlar [ 1 , 24 ].
Epidermal yaraların bakımı için, hızlı yeniden epitelizasyon elde etmek için bir hava arayüzü ve uygun kısmi oksijen basıncının önemli olduğu düşünülmektedir [ 22 , 67 ].]. Epidermal yaralanmaların yarı oklüzyonunun, tıkayıcı bir yara tedavisine kıyasla üstün bir epidermal yanıt ve cilt bariyeri işlevinde daha erken bir başarı ile sonuçlandığı öne sürülmüştür [ 67 ]. Bu nedenle, bir merhemin, prosedür sonrası yara iyileşmesi için uygun ve hala modern bir galenik formülasyon olduğu sonucuna varılabilir.
Tarihsel olarak, uzun yıllardır bu ortamda destekleyici çalışmalar olmamasına rağmen, dövmeciler tarafından prosedür sonrası yara bakımında %5 dekspantenol içeren bir merhem kullanılmıştır [ 68 ]. Son zamanlarda, yeni dövme yapılmış derinin yara bakımında %5’lik bir dekspantenol merhemin kullanımına ilişkin bilimsel kanıt sağlayan klinik veriler oluşturulmuştur [ 34 ].
Cildin ablatif lazer tedavilerini takiben yara bakımı için, etkilenen cilt bölgesinin kabuklanması azalana kadar ablatif lazer sistemlerinin üreticileri tarafından petrol jölesi tavsiye edilmektedir [ 2 ]. Bununla birlikte, petrol jölesi, özellikle daha geniş cilt bölgelerinin kaplanması gerektiğinde, balmumu benzeri, işlenmesi zor bir malzemedir [ 69 ].].
Ek olarak, vazelin topikal uygulamayı takiben oldukça güçlü tıkayıcı etkilere sahiptir. Aslında, yeni topikal galenik gelişmelerin oklüzyon özellikleri araştırıldığında pozitif referans ürün olarak kullanılır [ 69 ]. Yakın zamanda yapılan bire bir karşılaştırmalı çalışmanın sonuçları, daha hızlı yara kapanması ve daha yüksek yeniden epitelizasyon oranı ile yansıtıldığı gibi, fraksiyonel ablatif lazer tedavisinden sonra yara bakımında %5 dekspantenol içeren merhemin petrol jölesinden daha üstün olduğuna dair kanıt sağlamıştır. daha iyi kozmetik sonuçlar olarak [ 2 ].
Bugün, bireysel gereksinimleri karşılamak için geliştirilmiş farklı topikal dekspantenol formülasyonları (krem, yumuşatıcı, damla, jel, losyon, yağ, merhem, solüsyon, sprey) mevcuttur [ 9 ]. Bu ürün yelpazesinin dışında, merhemin prosedür sonrası yara bakımı için uygun bir seçenek olduğuna dair kümülatif kanıtlar vardır.
4.4. Gelecek perspektifleri
Yeni tedavi tekniklerinin mevcudiyeti ile yakın gelecekte, yüzeysel/küçük yaraların işlem sonrası bakımına ve dolayısıyla yeniden epitelizasyonu ve yaralı cildin iyileşmesini hızlandıran topikal yarı tıkayıcı formülasyonlara olan ihtiyacın artması beklenebilir. Özellikle yenilikçi lazerlerle cilt tedavilerinin potansiyeline ilişkin son zamanlardaki bilgiler, izlenecek çeşitli yolların kapısını açmıştır [ 25 ].
UV hasarlı, kanser öncesi cilt bölgelerinin (örn. aktinik keratoz) tedavisinde ablatif lazerlerin kullanılmasının yanı sıra, ciddi derecede kırışmış cilt [ 25 ], yüzün ileri derecede foto yaşlanması olan deneklerin tedavisinde umut verici sonuçlar elde edilmiştir. [ 70 ] ve atrofik yara izleri [ 71 , 72 ]]. Ablatif lazerler ayrıca şiddetli rinofima [ 73 ], yanık izleri [ 74 ] ve diğer durumların tedavisi için de faydalı olabilir . Bu tip tedavi konsepti, etkilenen mukozal membranlar (örn., lökoplaki) gibi diğer epitelleri de kapsayacak şekilde genişletilebilir [ 25 ].
Epidermal bariyerin geçici olarak açılmasının, ablatif fraksiyonel lazerlerin en büyük potansiyellerinden birini yansıttığı öne sürülmüştür [ 25 ]. Bu konsept ile bileşiklerin dermise ve epidermise basitleştirilmiş ve yoğun bir şekilde verilmesi için fırsat vardır. Bu alanda daha fazla araştırma devam etmektedir.
5. Sonuçlar
Yüzeysel veya küçük yaralarla sonuçlanan tıbbi ve kozmetik müdahaleler, yara iyileşmesindeki komplikasyonları (örneğin enfeksiyon veya yara izi oluşumu) önlemek ve ideal olarak yaralanma öncesi ciltten ayırt edilemeyen bir görünüm ve işlevsellik ile cilt bütünlüğünü yeniden sağlamak için uygun bakım sonrası bakım gerektirir. Özellikle, hızlandırılmış bir yeniden epitelizasyon ve cilt bariyer fonksiyonunun restorasyonu, sorunsuz bir iyileşme süreci için anahtar olarak kabul edilir.
Bu ortamda yarı tıkayıcı nefes alabilir bir film oluşturan ve nemli bir yara ortamı sağlayan merhemler iyileşmeyi kolaylaştırır. Çeşitli in vitro ve in vivo çalışmalardan elde edilen kümülatif kanıtlar, dekspantenol içeren bir merhemin – günlük yaraların bakımının ötesinde – prosedür sonrası yara bakımı için uygun bir seçenek olduğuna dair bilimsel kanıtlar sağlamıştır.
Yeni cilt modellerinin mevcudiyeti ile, dekspantenolün moleküler düzeyde epidermal yaraların iyileşme sürecini nasıl etkilediğine dair yeni anlayışlar kazanılabilir. 3D cilt modelini kullanan in vitro çalışmalardan elde edilen gen ekspresyonu verileri, dekspantenolün yara iyileşmesi için kritik olan genleri yukarı regüle ettiğini göstermektedir. 3D cilt modeli ile toplanan gen ekspresyonu verileri, dekspantenol ile in vivo çalışmalarda gözlemlenen gen ekspresyon profilleri ile iyi korelasyonlar göstermiştir.
Ayrıca, hem in vitro hem de in vivo çalışmalardan elde edilen gen ekspresyonu verileri, dekspantenolün cilt yaralanmasını takiben hızlı yeniden epitelizasyon ve cilt bariyeri fonksiyonunun restorasyonu ile yara iyileşmesini desteklediğini gösteren ileriye dönük klinik çalışmalarla kanıtlandığı gibi klinik açıdan önemlidir.
Fraksiyonel ablatif lazer tedavisi ortamında karşılaştırmalı bir çalışmada, dekspantenol içeren merhem, standart tedaviye (petrol jölesi) kıyasla üstün yeniden epitelizasyon oranları ve daha iyi kozmetik sonuçlar ortaya koydu. Bu nedenle, topikal dekspantenolün, özellikle yüzeysel cilt hasarından hemen sonra uygulandığında, işlem sonrası yaralar için uygun ve modern bir tedavi seçeneği olduğu sonucuna varılabilir.
References
- Kluger, N.; De Cuyper, C. A practical guide about tattooing in patients with chronic skin disorders and other medical conditions. Am. J. Clin. Dermatol. 2018, 19, 167–180.
- Heise, R.; Schmitt, L.; Huth, L.; Krings, L.; Kluwig, D.; Katsoulari, K.V.; Steiner, T.; Hölzle, F.; Baron, J.M.; Huth, S. Accelerated wound healing with a dexpanthenol-containing ointment after fractional ablative CO2 laser resurfacing of photo-damaged skin in a randomized prospective clinical trial. Cutan. Ocul. Toxicol. 2019, 38, 274–278.
- Schmitt, L.; Marquardt, Y.; Amann, P.; Heise, R.; Huth, L.; Wagner-Schiffler, S.; Huth, S.; Baron, J.M. Comprehensive molecular characterization of microneedling therapy in a human three-dimensional skin model. PLoS ONE 2018, 13, e0204318.
- Baron, J.M.; Glatz, M.; Proksch, E. Optimal support of wound healing: New insights. Dermatology 2020, 1–8.
- Stüttgen, G.; Krause, H. Die percutane Absorption von Tritium-markiertem Panthenol bei Mensch und Tier. Arch Klin. Exp. Derm. 1960, 209, 578–582.
- Abiko, Y.; Tomikawa, M.; Shimizu, M. Enzymatic conversion of pantothenylalcohol to pantothenic acid. J. Vitaminol. (Kyoto) 1969, 15, 59–69.
- Wollina, U.; Kubicki, J. Multiaktive Eigenschaften von Dexpanthenol-haltigen Externa. Kosm Med. 2007, 3, 14–18.
- Wollina, U. Zur klinischen Wirksamkeit von Dexpanthenol. Kosm Med. 2001, 4, 180–184.
- Proksch, E.; de Bony, R.; Trapp, S.; Boudon, S. Topical use of dexpanthenol: A 70th anniversary article. J. Dermatol. Treat. 2017, 28, 766–773.
- Giménez-Arnau, A. Standards for the Protection of Skin Barrier Function. Curr. Probl. Dermatol. 2016, 49, 123–134.
- Proksch, E.; Berardesca, E.; Misery, L.; Engblom, J.; Bouwstra, J. Dry skin management: Practical approach in light of latest research on skin structure and function. J. Dermatol. Treat. 2019, 1–7.
- Proksch, E.; Nissen, H.P. Dexpanthenol enhances skin barrier repair and reduces inflammation after sodium lauryl sulphate-induced irritation. J. Dermatol. Treat. 2002, 13, 173–178.
- Helaly, G.F.; Abd El-Aziz, A.A.; Sonbol, F.I.; El-Banna, T.E.; Louise, N.L. Dexpanthenol and propolis extract in combination with local antibiotics for treatment of Staphylococcal and Pseudomonal wound infections. Arch. Clin. Microbiol. 2011, 2, 1–15.
- Gehring, W.; Gloor, M. Effect of topically applied dexpanthenol on epidermal barrier function and stratum corneum hydration. Results of a human in vivo study. Arzneimittelforschung 2000, 50, 659–663.
- Camargo, F.B., Jr.; Gaspar, L.R.; Maia Campos, P.M. Skin moisturizing effects of panthenol-based formulations. J. Cosmet. Sci. 2011, 62, 361–370.
- Stettler, H.; Kurka, P.; Lunau, N.; Manger, C.; Böhling, A.; Bielfeldt, S.; Wilhelm, K.P.; Dähnhardt-Pfeiffer, S.; Dähnhardt, D.; Brill, F.H.; et al. A new topical panthenol-containing emollient: Results from two randomized controlled studies assessing its skin moisturization and barrier restoration potential, and the effect on skin microflora. J. Dermatol. Treat. 2017, 28, 173–180.
- Stettler, H.; Kurka, P.; Wagner, C.; Sznurkowska, K.; Czernicka, O.; Böhling, A.; Bielfeldt, S.; Wilhelm, K.P.; Lenz, H. A new topical panthenol-containing emollient: Skin-moisturizing effect following single and prolonged usage in healthy adults, and tolerability in healthy infants. J. Dermatol. Treat. 2017, 28, 251–257.
- Björklund, S.; Pham, Q.D.; Jensen, L.B.; Knudsen, N.Ø.; Nielsen, L.D.; Ekelund, K.; Ruzgas, T.; Engblom, J.; Sparr, E. The effects of polar excipients transcutol and dexpanthenol on molecular mobility, permeability, and electrical impedance of the skin barrier. J. Colloid Interface Sci. 2016, 479, 207–220.
- Boateng, J.S.; Matthews, K.H.; Stevens, H.N.; Eccleston, G.M. Wound healing dressings and drug delivery systems: A review. J. Pharm. Sci. 2008, 97, 2892–2923.
- Nicks, B.A.; Ayello, E.A.; Woo, K.; Nitzki-George, D.; Sibbald, R.G. Acute wound management: Revisiting the approach to assessment, irrigation, and closure considerations. Int. J. Emerg Med. 2010, 3, 399–407.
- Ubbink, D.T.; Brölmann, F.E.; Go, P.M.; Vermeulen, H. Evidence-based care of acute wounds: A perspective. Adv. Wound Care (New Rochelle) 2015, 4, 286–294.
- Korting, H.C.; Schöllmann, C.; White, R.J. Management of minor acute cutaneous wounds: Importance of wound healing in a moist environment. J. Eur. Acad Dermatol. Venereol. 2011, 25, 130–137.
- Dennis, C.L.; Schottle, N.; Hodnett, E.; McQueen, K. An all-purpose nipple ointment versus lanolin in treating painful damaged nipples in breastfeeding women: A randomized controlled trial. Breastfeed Med. 2012, 7, 473–479.
- Kuhlmann, M.; Wigger-Alberti, W.; Mackensen, Y.; Ebbinghaus, M.; Williams, R.; Krause-Kyora, F.; Wolber, R. Wound healing characteristics of a novel wound healing ointment in an abrasive wound model: A randomised, intra-individual clinical investigation. Wound Med. 2019, 24, 24–32.
- Paasch, U. The future of fractional lasers. Facial Plast Surg. 2016, 32, 261–268.
- Dianzani, C.; Conforti, C.; Giuffrida, R.; Corneli, P.; di Meo, N.; Farinazzo, E.; Moret, A.; Magaton Rizzi, G.; Zalaudek, I. Current therapies for actinic keratosis. Int. J. Dermatol. 2020, 59, 677–684.
- Manstein, D.; Herron, G.S.; Sink, R.K.; Tanner, H.; Anderson, R.R. Fractional photothermolysis: A new concept for cutaneous remodeling using microscopic patterns of thermal injury. Lasers Surg. Med. 2004, 34, 426–438.
- Paasch, U.; Haedersdal, M. Laser systems for ablative fractional resurfacing. Expert Rev. Med. Devices 2011, 8, 67–83.
- Grossman, A.R.; Majidian, A.M.; Grossman, P.H. Thermal injuries as a result of CO2 laser resurfacing. Plast Reconstr. Surg. 1998, 102, 1247–1252.
- Aktinische Keratose und Plattenepithelkarzinom der Haut. S3 Leitlinie. Kurzversion 1.0—Juni 2019. AWMF-Registernummer: 032/022OL. Available online: https://www.awmf.org/uploads/tx_szleitlinien/032-022OLk_S3_Aktinische_Keratosen-Plattenepithelkarzinom-PEK_2019-07.pdf (accessed on 17 April 2020).
- Omi, T.; Numano, K. The role of the CO2 laser and fractional CO2 laser in dermatology. Laser Ther. 2014, 23, 49–60.
- Lea, P.J.; Pawlowski, A. Human tattoo. Electron microscopic assessment of epidermis, epidermal-dermal junction, and dermis. Int. J. Dermatol. 1987, 26, 453–458.
- Sperry, K. Tattoos and tattooing. Part I: History and methodology. Am. J. Forensic Med. Pathol. 1991, 12, 313–319.
- Olsavszky, R.; Nanu, E.A.; Macura-Biegun, A.; Kurka, P.; Trapp, S. Skin barrier restoration upon topical use of two 5% dexpanthenol water-in-oil formulations on freshly tattooed skin: Results from a single-blind prospective study. Wounds Int. 2019, 10, 33–39.
- Naga, L.I.; Alster, T.S. Laser tattoo removal: An update. Am. J. Clin. Dermatol. 2017, 18, 59–65.
- Bäumler, W. Laser treatment of tattoos: Basic principles. Curr. Probl. Dermatol. 2017, 52, 94–104.
- Hutton Carlsen, K.; Serup, J. Sequels to tattoo removal by caustic products. Skin Res. Technol. 2018, 24, 636–641.
- Almabrouk Imrigha, N.A.; Bidin, N.; Lau, P.S.; Musa, N.; Zakaria, N.; Krishnan, G. Photobiomodulation therapy on wound treatment subsequent to Q-switched Nd: YAG laser tattoo removal in rat model. J. Biophotonics 2017, 10, 1287–1291.
- Bayat, A.; McGrouther, D.A.; Ferguson, M.W. Skin scarring. BMJ 2003, 326, 88–92.
- Thornfeldt, C. The necessity of postprocedure care. JAAD. 2014, 70 (Suppl. 1), AB204.
- Gold, M.H.; Andriessen, A.; Dayan, S.H.; Fabi, S.G.; Lorenc, Z.P.; Henderson Berg, M.H. Hypochlorous acid gel technology—Its impact on postprocedure treatment and scar prevention. J. Cosmet Dermatol. 2017, 16, 162–167.
- Liszewski, W.; Jagdeo, J.; Laumann, A.E. The need for greater regulation, guidelines, and a consensus statement for tattoo aftercare. JAMA Dermatol. 2016, 152, 141–142.
- Velnar, T.; Bailey, T.; Smrkolj, V. The wound healing process: An overview of the cellular and molecular mechanisms. J. Int. Med. Res. 2009, 37, 1528–1542.
- Wong, V.W.; Gurtner, G.C.; Longaker, M.T. Wound healing: A paradigm for regeneration. Mayo Clin. Proc. 2013, 88, 1022–1031.
- Been, R.A.; Bernatchez, S.F.; Conrad-Vlasak, D.M.; Asmus, R.A.; Ekholm, B.P.; Parks, P.J. In Vivo methods to evaluate a new skin protectant for loss of skin integrity. Wound Repair Regen. 2016, 24, 851–859.
- Kluger, N. Acute complications of tattooing presenting in the ED. Am. J. Emerg Med. 2012, 30, 2055–2063.
- Reinke, J.M.; Sorg, H. Wound repair and regeneration. Eur. Surg. Res. 2012, 49, 35–43.
- Childs, D.R.; Murthy, A.S. Overview of wound healing and management. Surg. Clin. N. Am. 2017, 97, 189–207.
- Marquardt, Y.; Amann, P.M.; Heise, R.; Czaja, K.; Steiner, T.; Merk, H.F.; Skazik-Voogt, C.; Baron, J.M. Characterization of a novel standardized human three-dimensional skin wound healing model using non-sequential fractional ultrapulsed CO2 laser treatments. Lasers Surg. Med. 2015, 47, 257–265.
- Schmitt, L.; Huth, S.; Amann, P.M.; Marquardt, Y.; Heise, R.; Fietkau, K.; Huth, L.; Steiner, T.; Hölzle, F.; Baron, J.M. Direct biological effects of fractional ultrapulsed CO2 laser irradiation on keratinocytes and fibroblasts in human organotypic full-thickness 3D skin models. Lasers Med. Sci. 2018, 33, 765–772.
- Schmitt, L.; Amann, P.M.; Marquardt, Y.; Heise, R.; Czaja, K.; Gerber, P.A.; Steiner, T.; Hölzle, F.; Baron, J.M. Molecular effects of fractional ablative erbium:YAG laser treatment with multiple stacked pulses on standardized human three-dimensional organotypic skin models. Lasers Med. Sci. 2017, 32, 805–814.
- Wiederholt, T.; Heise, R.; Skazik, C.; Marquardt, Y.; Joussen, S.; Erdmann, K.; Schröder, H.; Merk, H.F.; Baron, J.M. Calcium pantothenate modulates gene expression in proliferating human dermal fibroblasts. Exp. Dermatol. 2009, 18, 969–978.
- Heise, R.; Skazik, C.; Marquardt, Y.; Czaja, K.; Sebastian, K.; Kurschat, P.; Gan, L.; Denecke, B.; Ekanayake-Bohlig, S.; Wilhelm, K.P.; et al. Dexpanthenol modulates gene expression in skin wound healing in vivo. Skin Pharmacol. Physiol. 2012, 25, 241–248.
- Schmitt, L.; Marquardt, Y.; Heise, R.; von Felbert, V.; Amann, P.M.; Huth, L.; Steiner, T.; Hölzle, F.; Huth, S.; Baron, J.M. Novel human full-thickness three-dimensional nonkeratinized mucous membrane model for pharmacological studies in wound healing. Skin Pharmacol. Physiol. 2019, 32, 265–274.
- Pugliese, P.T.; Farina, J.C.; Chautems, Y. Efficacité du dexpanthénol dans la cicatrisation: Étude en double-aveugle sur plaies chirurgicales. Evaluation par ultrasons et examens histologiques. Nouv. Dermatol. 1995, 14, 130–138.
- Wollina, U.; Kubicki, J. Dexpanthenol supports healing of superficial wounds and injuries. Kosm Med. 2006, 27, 240–249.
- Hartel, M.; Illing, P.; Mercer, J.B.; Lademann, J.; Daeschlein, G.; Hoffmann, G. Therapy of acute wounds with water-filtered infrared-A (wIRA). GMS Krankenh. Interdiszip. 2007, 2, 1–15.
- Dubecq, J.P.; Detchart, M. Etude d’un onguent pantothénique dans la prophylaxie et le traitement des crevasses du sein. Méd. Prat. 1977, 177, 1–2.
- Kuşcu, N.K.; Koyuncu, F.; Laçin, S. Collagenase treatment of sore nipples. Int. J. Gynaecol. Obstet. 2002, 76, 81–82.
- Shanazi, M.; Farshbaf Khalili, A.; Kamalifard, M.; Asghari Jafarabadi, M.; Masoudin, K.; Esmaeli, F. Comparison of the effects of lanolin, peppermint, and dexpanthenol creams on treatment of traumatic nipples in breastfeeding mothers. J. Caring Sci. 2015, 4, 297–307.
- Eberlein, T.; Gerke, P.; Lorenz, H.; Ammer, R. Advantages in wound healing by a topical easy to use wound healing lipo-gel for abrasive wounds—Evidence from a randomized, controlled experimental clinical study. Wound Med. 2016, 15, 11–19.
- Gill, S.E.; Parks, W.C. Metalloproteinases and their inhibitors: Regulators of wound healing. Int. J. Biochem. Cell Biol. 2008, 40, 1334–1347.
- Takamiya, M.; Fujita, S.; Saigusa, K.; Aoki, Y. Simultaneous detection of eight cytokines in human dermal wounds with a multiplex bead-based immunoassay for wound age estimation. Int. J. Legal. Med. 2008, 122, 143–148.
- Girard, P.; Beraud, A.; Goujou, C.; Sirvent, A.; Foyatier, J.L.; Alleaume, B.; De Bony, R. Effet de Bépanthène® onguent sur le modèle de cicatrisation du site de prélèvement de greffe: Étude biométrologique, clinique et évaluation par le patient, en double aveugle contre véhicule. Nouv. Dermatol. 1998, 17, 559–570.
- Bouwstra, J.A.; Ponec, M. The skin barrier in healthy and diseased state. Biochim. Biophys. Acta 2006, 1758, 2080–2095.
- Antonov, D.; Schliemann, S.; Elsner, P. Methods for the assessment of barrier function. Curr. Probl. Dermatol. 2016, 49, 61–70.
- Zhai, H.; Maibach, H.I. Effect of occlusion and semi-occlusion on experimental skin wound healing: A reevaluation. Wounds 2007, 19, 1–8. Available online: https://www.woundsresearch.com/article/7894 (accessed on 23 April 2020).
- Tucker, R. Question from practice: Can you help with tattoo aftercare? Pharm. J. 2012, 291, 1–3.
- Hamishehkar, H.; Same, S.; Adibkia, K.; Zarza, K.; Shokri, J.; Taghaee, M.; Kouhsoltani, M. A comparative histological study on the skin occlusion performance of a cream made of solid lipid nanoparticles and vaseline. Res. Pharm. Sci. 2015, 10, 378–387.
- Worley, B.; Cohen, J.L. Combination ablative approach to laser therapy in advanced aging of the face. J. Drugs Dermatol. 2018, 17, 796–799.
- Elsaie, M.L.; Ibrahim, S.M.; Saudi, W. Ablative fractional 10 600 nm carbon dioxide laser versus non-ablative fractional 1540 nm erbium-glass laser in Egyptian post-acne scar patients. J. Lasers Med. Sci. 2018, 9, 32–35.
- Xu, Y.; Deng, Y. Ablative fractional CO2 laser for facial atrophic acne scars. Facial Plast Surg. 2018, 34, 205–219.
- Mathis, J.; Ibrahim, S.F. Erbium-doped yttrium aluminium garnet (Er:YAG) laser resurfacing restores normal function and cosmesis in patients with severe rhinophyma. J. Clin. Aesthet Dermatol. 2019, 12, 28–33.
- Wulkan, A.J.; Rudnick, A.; Badiavas, E.; Waibel, J.S. Treatment of hypertrophic burn and traumatic scars with a 2,940-nm fractional ablative erbium-doped yttrium aluminium garnet laser: A pilot study. Dermatol. Surg. 2020, 46, 789–793.
